Semanas o meses, ¿cuánto dura un embarazo?
El embarazo se cuenta en semanas, siendo la duración de un embarazo normal de 40 semanas, contando desde el primer día de tu última regla. Para calcular “cuándo cumples” suma 7 días al primer día de tu última regla y resta 3 meses.
Por ejemplo, si la fecha de tu última regla (FUR) fue el 9/4/2015, tu fecha probable de parto (FPP) sería el 16/1/2016, día más o menos.
¿Puedo seguir con mis mascotas y animales de compañía?
Puedes convivir sin problema con tus mascotas, perros, gatos, pájaros,… consulta también con tu veterinario tu nueva situación. En nuestro artículo sobre toxoplasmosis y listeriosis tienes más información
¿Cuántos kilos puedo engordar?
El incremento adecuado del peso oscila entre los 9 y 12 kilos, dependiendo siempre de las características de cada persona. En mujeres con sobrepeso antes de la gestación, se aconseja un aumento de unos 5 kilos.
En embarazos múltiples el aumento ponderal es algo mayor. En nuestra sección de nutrición puedes leer más sobre ello.
¿Soy Rh negativo, le puede pasar algo a mi bebé?
Si eres Rh negativo y el padre del bebé Rh positivo, puede producirse una isoinmunización Rh en el feto, que es la aparición de anticuerpos maternos contra hematíes del bebé, destruyendo los glóbulos rojos y produciendo anemia fetal.
Esto se previene administrando la vacuna de inmunoglobulina anti-Rh a toda gestante Rh negativo alrededor de la semana 28 de gestación o después de la realización de alguna técnica o procedimiento invasivo (amniocentesis, aborto,…) y tras el nacimiento si el bebé fuera Rh positivo.
Estoy embarazada y tengo el virus del papiloma humano (VPH), ¿qué me puede ocurrir?
No te preocupes, el embarazo no se altera ni tiene por qué haber complicaciones durante el mismo. No hay ningún problema por realizar una citología durante el embarazo. Eso sí, puedes transmitirlo y has de utilizar preservativo en tus relaciones sexuales.
Me han hecho una radiografía. ¿Puede pasarle algo a mi bebé?
Las radiaciones pueden ocasionar alteraciones fetales, pero las dosis que se utilizan actualmente en los estudios radiológicos son menores que las necesarias para ocasionar daños en el recién nacido.
Advierte de tu embarazo al personal sanitario que vaya a realizarte una radiografía.
Tengo un viaje programado. ¿Puedo viajar en avión?
No tienes ningún problema para viajar en avión. Algunas compañías pueden hacer que firmes un documento para eximirse de responsabilidades. La mayoría no suelen permitir volar a partir de la semana 36 para vuelos nacionales y sobre la 34 en internacionales.
La posibilidad de que ocurra cualquier evento es igual volando que en tierra.
Infórmate en la compañía antes de reservar vuelo.
Los detectores de metales no son perjudiciales.
Si viajo en coche, ¿tengo que usar un cinturón especial?
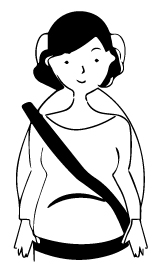 No es necesario, pero debes ajustarte el cinturón liberando el abdomen conforme vaya progresando el embarazo.
No es necesario, pero debes ajustarte el cinturón liberando el abdomen conforme vaya progresando el embarazo.
¿Puedo teñirme el pelo?
No hay problema mientras no contenga acetato de plomo, amoniaco ni algunos derivados del petróleo. Pero como a veces es difícil conocer todos los componentes de los tintes y su posible toxicidad, es aconsejable esperarse al comienzo del segundo trimestre.
¿Puedo depilarme con láser?
No existe evidencia científica sobre posibles efectos que pudieran afectar al feto, pero por precaución no es muy aconsejable.
¿Puedo seguir trabajando?
Mientras no tengas una amenaza de aborto y todo transcurra de una forma normal, puedes realizar tu actividad física y profesional habitual. Evita levantar pesos y trabajos pesados.
Si estás mucho tiempo sentada, levántate con frecuencia y si tu trabajo exige estar mucho tiempo de píe, siéntate y descansa de vez en cuando.
Si trabajas en industrias donde se manipulan sustancias tóxicas, extrema las precauciones.
RECUERDA que existe una ley de Prevención de riesgos laborales durante el embarazo.
¿Notaré las contracciones? ¿Sabré cuándo estaré de parto?
Muchas futuras mamás piensan que no serán capaces de diferenciar las contracciones del parto de las otras molestias abdominales del último trimestre.
Las contracciones de parto son más rítmicas y van aumentando de intensidad. Se debe acudir al hospital cuando tengas 1-2 contracciones en 10 minutos, durante 1-2 horas.
¿Qué hago si rompo aguas?
La rotura de membranas ocurre aproximadamente en el 10% de los embarazos como primer síntoma del inicio del parto.
Apunta la hora y el color de las aguas.
Si esto te ocurriera debes acudir cuanto antes al hospital.

 No es necesario, pero debes ajustarte el cinturón liberando el abdomen conforme vaya progresando el embarazo.
No es necesario, pero debes ajustarte el cinturón liberando el abdomen conforme vaya progresando el embarazo.
 Es verdad que no todas las enfermedades se pueden prevenir en las revisiones. En ocasiones, una persona que termina de hacerse un chequeo, desgraciadamente, sufre al poco una angina de pecho o un infarto.
Es verdad que no todas las enfermedades se pueden prevenir en las revisiones. En ocasiones, una persona que termina de hacerse un chequeo, desgraciadamente, sufre al poco una angina de pecho o un infarto.


